导语:每年有超过3亿人接受手术,但有多少人会遭遇围手术期卒中这一严重并发症?我们怎样才能更好地预防和管理这一风险呢?本综述深入探讨了围手术期卒中的各个方面,从流行病学到临床实践,旨在帮助我们改善患者的预后。
全球每年有超过3.1亿人接受手术,其中约60万人会发生围手术期卒中,这是一种在手术期间或术后30天内出现的缺血性或出血性脑卒中。这类卒中的30天死亡率极高,缺血性卒中患者的死亡率是非心脏或非神经外科手术无卒中患者的十倍,且是社区发病卒中的两倍。此外,围手术期卒中还与更长的住院时间、更高的认知障碍风险和残疾率有关。与社区发病卒中相比,围手术期卒中患者的预后更差,这可能与患者原有的多种疾病、心源性栓塞、手术期间的生理压力、卒中的延迟诊断和治疗,以及围手术期卒中管理的复杂性有关。
2024年6月,Nature Reviews Disease Primers杂志发表了一篇题为“Perioperative stroke”的综述,探讨了围手术期卒中的流行病学、发病机制以及临床管理策略。通过整合最新的研究成果,旨在为临床医生提供实用的指导,帮助改善围手术期卒中患者的预后。


流行病学与发病机制
围手术期卒中在不同手术类型中的发生率差异显著,非心脏手术的发生率约为0.1%~0.7%,而心脏手术则高达1%~5%。研究表明,围手术期卒中主要为缺血性卒中(占95%),而出血性卒中(如脑内出血,图1)则相对少见。卒中的发生与患者的基础疾病、手术类型、麻醉方式及术中因素密切相关。综述中提到,围手术期卒中的主要机制包括血栓形成、低灌注和高血压等,尤其是在复杂手术中,血流动力学的变化可能加重卒中风险。

 图1 术后大面积脑出血患者的神经影像学检查
图1 术后大面积脑出血患者的神经影像学检查
诊断与筛查
围手术期卒中的早期诊断至关重要。综述强调,术后早期的神经评估应成为常规护理的一部分,特别是在高风险患者中。使用标准化的神经评估工具(如修订版国家卫生研究院卒中量表)有助于提高卒中的识别率。此外,影像学检查(如CT和MRI)在卒中诊断中扮演着重要角色,尤其是在术后出现新的神经症状时。
风险评估与管理策略
综述中讨论了多种围手术期卒中的风险评估工具,如Mashour风险评分和围手术期卒中风险计算器。这些工具能够帮助临床医生识别高风险患者并制定个性化的管理方案。对于已知的高风险患者,术前的优化管理(如控制高血压、调整抗凝治疗)是降低卒中发生率的关键。
治疗与干预
围手术期卒中作为一种紧急情况,其治疗需在确保患者安全的前提下迅速进行,以最大限度地减少脑损伤和改善预后。
急性期管理
围手术期卒中的急性期管理至关重要,特别是在术后早期。对于缺血性卒中,如果条件允许,应尽快进行影像学评估,以确定是否有可治疗的大血管闭塞。对于这类患者,机械取栓已成为改变治疗格局的重要手段。综述中引用了多项随机对照试验(RCTs),证实在严格选择的患者群体中,机械取栓能够显著提高功能独立性的比例。
机械取栓
机械取栓是通过导管将血栓从血管中移除,以恢复脑部血流。综述指出,对于在卒中发生后6小时内就诊的大血管闭塞患者,机械取栓是首选治疗方法。此外,对于某些经过严格筛选的患者,即使在6~24小时内,如果存在可挽救的脑组织(通过灌注成像确定,图2),机械取栓也可能是有益的。
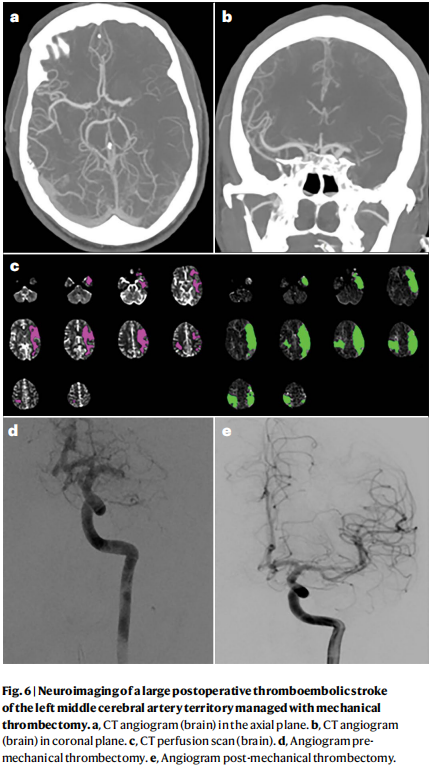

图2 机械取栓术后左大脑中动脉区域大面积血栓栓塞性脑卒中的神经影像学检查
静脉溶栓
尽管静脉溶栓是急性缺血性卒中的标准化治疗,但在围手术期卒中中的应用更为复杂。由于患者可能刚刚接受过手术,存在出血风险,因此溶栓治疗需要谨慎考虑。综述中提到,对于高风险出血的患者,应避免使用静脉溶栓。然而,在仔细评估出血风险后,对于部分患者,溶栓治疗可能仍然是一个选项。
抗凝治疗
对于心源性卒中或有高度血栓栓塞风险的患者,抗凝治疗可能是必要的。但围手术期卒中患者的抗凝治疗需要仔细平衡卒中复发的风险和手术后出血的风险。综述中强调了个体化治疗的重要性,并建议在有经验的中心进行此类治疗。
支持性治疗
除了上述直接针对卒中的治疗外,围手术期卒中患者还需要综合的支持性治疗,包括血压管理、血糖控制、预防感染、营养支持和呼吸道管理等。这些治疗的目的是维护患者的整体状况,减少并发症,并为神经功能的恢复创造最佳条件。
长期康复
围手术期卒中的治疗不仅仅局限于急性期。综述中提到,长期康复对于恢复患者的功能和提高生活质量至关重要。这包括物理治疗、职业治疗和言语治疗等,旨在帮助患者恢复日常生活活动的能力。
预后与生活质量
围手术期卒中对患者的生活质量产生深远影响。研究显示,卒中患者在术后往往面临更高的残疾风险和较长的住院时间。综述强调,围手术期卒中的管理不仅应关注卒中的急性处理,还应考虑长期的康复和生活质量评估。
总结
本综述为我们提供了围手术期卒中的全面视角,从流行病学到发病机制,再到诊断、风险评估和管理策略,为我们勾勒出了这一临床问题的全貌。它强调了早期诊断的重要性,指出了术前优化管理在降低卒中发生率中的关键作用,并详细讨论了包括急性期管理、机械取栓、静脉溶栓、抗凝治疗、支持性治疗和长期康复在内的治疗策略。这些内容不仅为临床医生提供了实用的指导,也提醒我们,围手术期卒中的管理是一个涉及多方面因素的复杂过程,需要我们不断探索和优化预防及治疗策略。
参考文献
FANNING JP, CAMPBELL BCV, BULBULIA R,et al. Perioperative stroke[J]. Nat Rev Dis Primers,2024, 10(1):3. DOI: 10.1038/s41572-023-00487-6.
导语:每年有超过3亿人接受手术,但有多少人会遭遇围手术期卒中这一严重并发症?我们怎样才能更好地预防和管理这一风险呢?本综述深入探讨了围手术期卒中的各个方面,从流行病学到临床实践,旨在帮助我们改善患者的预后。
全球每年有超过3.1亿人接受手术,其中约60万人会发生围手术期卒中,这是一种在手术期间或术后30天内出现的缺血性或出血性脑卒中。这类卒中的30天死亡率极高,缺血性卒中患者的死亡率是非心脏或非神经外科手术无卒中患者的十倍,且是社区发病卒中的两倍。此外,围手术期卒中还与更长的住院时间、更高的认知障碍风险和残疾率有关。与社区发病卒中相比,围手术期卒中患者的预后更差,这可能与患者原有的多种疾病、心源性栓塞、手术期间的生理压力、卒中的延迟诊断和治疗,以及围手术期卒中管理的复杂性有关。
2024年6月,Nature Reviews Disease Primers杂志发表了一篇题为“Perioperative stroke”的综述,探讨了围手术期卒中的流行病学、发病机制以及临床管理策略。通过整合最新的研究成果,旨在为临床医生提供实用的指导,帮助改善围手术期卒中患者的预后。


流行病学与发病机制
围手术期卒中在不同手术类型中的发生率差异显著,非心脏手术的发生率约为0.1%~0.7%,而心脏手术则高达1%~5%。研究表明,围手术期卒中主要为缺血性卒中(占95%),而出血性卒中(如脑内出血,图1)则相对少见。卒中的发生与患者的基础疾病、手术类型、麻醉方式及术中因素密切相关。综述中提到,围手术期卒中的主要机制包括血栓形成、低灌注和高血压等,尤其是在复杂手术中,血流动力学的变化可能加重卒中风险。

 图1 术后大面积脑出血患者的神经影像学检查
图1 术后大面积脑出血患者的神经影像学检查
诊断与筛查
围手术期卒中的早期诊断至关重要。综述强调,术后早期的神经评估应成为常规护理的一部分,特别是在高风险患者中。使用标准化的神经评估工具(如修订版国家卫生研究院卒中量表)有助于提高卒中的识别率。此外,影像学检查(如CT和MRI)在卒中诊断中扮演着重要角色,尤其是在术后出现新的神经症状时。
风险评估与管理策略
综述中讨论了多种围手术期卒中的风险评估工具,如Mashour风险评分和围手术期卒中风险计算器。这些工具能够帮助临床医生识别高风险患者并制定个性化的管理方案。对于已知的高风险患者,术前的优化管理(如控制高血压、调整抗凝治疗)是降低卒中发生率的关键。
治疗与干预
围手术期卒中作为一种紧急情况,其治疗需在确保患者安全的前提下迅速进行,以最大限度地减少脑损伤和改善预后。
急性期管理
围手术期卒中的急性期管理至关重要,特别是在术后早期。对于缺血性卒中,如果条件允许,应尽快进行影像学评估,以确定是否有可治疗的大血管闭塞。对于这类患者,机械取栓已成为改变治疗格局的重要手段。综述中引用了多项随机对照试验(RCTs),证实在严格选择的患者群体中,机械取栓能够显著提高功能独立性的比例。
机械取栓
机械取栓是通过导管将血栓从血管中移除,以恢复脑部血流。综述指出,对于在卒中发生后6小时内就诊的大血管闭塞患者,机械取栓是首选治疗方法。此外,对于某些经过严格筛选的患者,即使在6~24小时内,如果存在可挽救的脑组织(通过灌注成像确定,图2),机械取栓也可能是有益的。


图2 机械取栓术后左大脑中动脉区域大面积血栓栓塞性脑卒中的神经影像学检查
静脉溶栓
尽管静脉溶栓是急性缺血性卒中的标准化治疗,但在围手术期卒中中的应用更为复杂。由于患者可能刚刚接受过手术,存在出血风险,因此溶栓治疗需要谨慎考虑。综述中提到,对于高风险出血的患者,应避免使用静脉溶栓。然而,在仔细评估出血风险后,对于部分患者,溶栓治疗可能仍然是一个选项。
抗凝治疗
对于心源性卒中或有高度血栓栓塞风险的患者,抗凝治疗可能是必要的。但围手术期卒中患者的抗凝治疗需要仔细平衡卒中复发的风险和手术后出血的风险。综述中强调了个体化治疗的重要性,并建议在有经验的中心进行此类治疗。
支持性治疗
除了上述直接针对卒中的治疗外,围手术期卒中患者还需要综合的支持性治疗,包括血压管理、血糖控制、预防感染、营养支持和呼吸道管理等。这些治疗的目的是维护患者的整体状况,减少并发症,并为神经功能的恢复创造最佳条件。
长期康复
围手术期卒中的治疗不仅仅局限于急性期。综述中提到,长期康复对于恢复患者的功能和提高生活质量至关重要。这包括物理治疗、职业治疗和言语治疗等,旨在帮助患者恢复日常生活活动的能力。
预后与生活质量
围手术期卒中对患者的生活质量产生深远影响。研究显示,卒中患者在术后往往面临更高的残疾风险和较长的住院时间。综述强调,围手术期卒中的管理不仅应关注卒中的急性处理,还应考虑长期的康复和生活质量评估。
总结
本综述为我们提供了围手术期卒中的全面视角,从流行病学到发病机制,再到诊断、风险评估和管理策略,为我们勾勒出了这一临床问题的全貌。它强调了早期诊断的重要性,指出了术前优化管理在降低卒中发生率中的关键作用,并详细讨论了包括急性期管理、机械取栓、静脉溶栓、抗凝治疗、支持性治疗和长期康复在内的治疗策略。这些内容不仅为临床医生提供了实用的指导,也提醒我们,围手术期卒中的管理是一个涉及多方面因素的复杂过程,需要我们不断探索和优化预防及治疗策略。
参考文献
FANNING JP, CAMPBELL BCV, BULBULIA R,et al. Perioperative stroke[J]. Nat Rev Dis Primers,2024, 10(1):3. DOI: 10.1038/s41572-023-00487-6.
